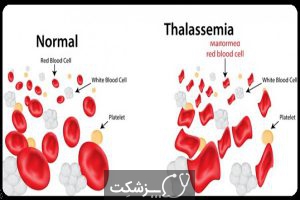
تالاسمی یک اختلال خونی ارثی است که باعث می شود بدن بیمار نسبت به افراد سالم از هموگلوبین کمتری برخوردار باشد. هموگلوبین، سلول های قرمز خون را قادر به حمل اکسیژن می کند. تالاسمی می تواند باعث کم خونی و خستگی بیمار شود. تالاسمی خفیف ممکن است احتیاجی به درمان نداشته باشد. اما انواع شدیدتر آن به تزریق منظم خون نیاز دارد. بیمار برای مقابله با خستگی می تواند راهکارهایی مانند رژیم غذایی سالم و ورزش منظم را در نظر بگیرد.
علت تالاسمی
تالاسمی ناشی از جهش در ماده کروموزمی (DNA) سلول هایی است که باعث ایجاد هموگلوبین می شوند. هموگلوبین، ماده موجود در گلبول های قرمز خون است که حمل کننده اکسیژن در بدن می باشد. جهش های مرتبط با تالاسمی از والدین به کودکان منتقل می شود. مولکول های هموگلوبین از زنجیره ای به نام زنجیره های آلفا و بتا ساخته شده اند که می توانند تحت تأثیر جهش ها قرار بگیرند. در این بیماری، تولید زنجیره های آلفا یا بتا کاهش می یابد، که منجر به آلفا تالاسمی یا بتا تالاسمی می گردد.
- در آلفا تالاسمی، شدت بیماری، به تعداد جهش های ژنی که از والدین به کودک منتقل می شود، بستگی دارد. هرچه ژن جهش یافته تر باشد، بیماری شدیدتر خواهد شد.
- در بتا تالاسمی شدت بیماری بستگی به این دارد که کدام قسمت از مولکول هموگلوبین تحت تاثیر جهش قرار گرفته است.
آلفا تالاسمی
چهار ژن در ساخت زنجیره هموگلوبین آلفا نقش دارندکه هر فرد از والدین خود دو ژن را دریافت می کند.
انتقال ژن های جهش یافته زنجیره هموگلوبین آلفا از والدین به فرزند ممکن است به صورت زیر باشد:
انتقال یک ژن جهش یافته
در صورت انتقال فقط یک ژن جهش یافته، فرزند هیچ نشانه و علائمی از تالاسمی نخواهد داشت. اما او حامل بیماری محسوب می شود که می تواند ژن بیمار را به فرزندان خود منتقل کند.
انتقال دو ژن جهش یافته
در صورت انتقال دو ژن جهش یافته، بیمار علائم خفیف بیماری را تجربه خواهد کرد، که به این موارد، آلفا تالاسمی هم گفته می شود.
انتقال سه ژن جهش یافته
در این صورت علائم و نشانه های بیمار از متوسط تا شدید متغیر خواهد بود.
انتقال چهار ژن جهش یافته، بسیار نادر است و معمولاً منجر به سقط جنین می شود. نوزادانی که با این بیماری متولد می شوند اغلب مدت کوتاهی پس از تولد می میرند و یا به تزریق خون مادام العمر نیاز دارند. در موارد نادر، کودکی که با این بیماری متولد شود، می تواند با تزریق و پیوند سلول بنیادی درمان شود.
بتا تالاسمی
دو ژن در ساخت زنجیره بتا هموگلوبین نقش دارند. بیمار یکی از این ژن ها را از والدین خود دریافت می کند. انتقال ژن های جهش یافته زنجیره هموگلوبین بتا از والدین به فرزند ممکن است به صورت زیر باشد:
انتقال یک ژن جهش یافته
در صورت انتقال یک ژن جهش یافته از زنجیره بتا، بیمار ممکن است علائمی خفیفی داشته باشد. این حالت تالاسمی مینور یا بتا تالاسمی نامیده می شود.
انتقال دو ژن جهش یافته
- در این صورت علائم بیمار از متوسط تا شدید متغیر خواهد بود. به این حالت تالاسمی ماژور یا کم خونی کولی (Cooley’s anemia) گفته می شود.
- نوزادان متولد شده با دو ژن بتا هموگلوبین معیوب، در بدو تولد سالم هستند اما در دو سال اول زندگی علائمی را تجربه می کنند.
عوامل خطر تالاسمی
عواملی که خطر ابتلا به بیماری را افزایش می دهند، عبارتند از:
- سابقه خانوادگی تالاسمی. بیماری از طریق ژن های هموگلوبین جهش یافته از والدین به کودکان منتقل می شود.
- نژاد های خاص. بیماری اغلب در آمریکایی های آفریقایی تبار و در نژاد مدیترانه و جنوب شرقی آسیا، بیشتر رخ می دهد.
علائم تالاسمی
علائم و نشانه های بیمار، به نوع و شدت وضعیت او بستگی دارد.
اما به طور کی شرایط زیر می توانند نشان دهنده علائم تالاسمی باشند:
- ضعف
- خستگی
- رشد کند
- تورم شکم
- ادرار تیره
- رنگ پریدگی
- ناهنجاری های استخوان صورت
بعضی از نوزادان هنگام تولد، علائم را نشان می دهند. در برخی دیگر ممکن است علائم در دو سال اول زندگی به تدریج بروز پیدا کنند. در افرادی که فقط یک ژن هموگلوبین مبتلا دارند علائم اختلال دیده نمی شود.
انواع تالاسمی
تالاسمی بتا
بتا تالاسمی زمانی اتفاق می افتد که بدن بیمار قادر به تولید بتا گلوبین نیست. این نوع تالاسمی به دو دسته تقسیم بندی می شوند: تالاسمی ماژور کم خونی کولی و تالاسمی اینترمدیا
تالاسمی ماژور
شدیدترین نوع بتا تالاسمی است. کم خونی شدید ناشی از تالاسمی ماژور می تواند خطرناک باشد و علائم دیگر آن، عبارتند از:
- رنگ پریدگی
- اشتهای ضعیف
- اختلال رشدی
- عفونت های مکرر
- اندام های بزرگ شده
- زردی پوست یا سفیدی چشم ها
این نوع اختلال معمولاً به حدی شدید است که نیاز به تزریق خون منظم دارد.
پیشنهـاد متخصص
بیش از ۳۲۱ نفر برای این مطلب با متخصصان زیر گفتگو کرده اند!
تالاسمی اینترمدیا (intermedia)
این اختلال به دلیل تغییرات در هر دو ژن بتا گلوبین ایجاد می شود. افراد مبتلا به تالاسمی اینترمدیا نیازی به تزریق خون ندارند.
تالاسمی آلفا
تالاسمی آلفا هنگامی اتفاق میفتد که بدن نتواند آلفا گلوبین ایجاد کند و به دو نوع تقسیم می شود: بیماری هموگلوبین H و هیدروپس جنین.
هموگلوبین H
هموگلوبین H هنگامی رخ می دهد که بیمار سه ژن آلفا گلوبین را از دست داده یا در سه ژن بیمار تغییرات کروموزومی رخ داده است را تجربه می کند. هموگلوبین H می تواند منجر به ناهنجاری های استخوانی شود. گونه ها، پیشانی و فک بیمار ممکن است رشد زیادی داشته باشند. علاوه بر این، بیماری هموگلوبین H می تواند باعث زردی، طحال بسیار بزرگ و سوء تغذیه شود.
Hydrops fetalis
Hydrops fetalis نوعی بیماری شدید تالاسمی است که قبل از تولد رخ می دهد. بیشتر نوزادان مبتلا به این بیماری اندکی پس از تولد می میرند. این وضعیت زمانی رخ می دهد که هر چهار ژن آلفا گلوبین تغییر یافته یا از بین بروند.
تالاسمی کودکان
از بین کلیه نوزادان مبتلا به بیماری، در سراسر جهان 100000 نفر به انواع شدید آن مبتلا می شوند. تشخیص سریع آن در کودکان بسیار مهم است. در صورت عدم درمان، این بیماری می تواند منجر به بروز مشکلات در کبد، قلب و طحال شود. عفونت ها و نارسایی قلبی شایع ترین عارضه خطرناک در کودکان مبتلا به تالاسمی است. مانند بزرگسالان، کودکانی که دچار تالاسمی شدید هستند برای خلاص شدن از آهن اضافی در بدن نیاز به تزریق خون مکرر دارند. برای مبتلایان به این بیماری علاوه بر رژیم غذایی سالم، ورزش منظم می تواند به مدیریت علائم بیماری کمک کند و منجر به پیش آگهی مثبت تر شود. در این موارد معمولاً تمرینات با شدت متوسط توصیه می شوند، زیرا ورزش سنگین می تواند علائم بیماری را بدتر کند.
پیاده روی و دوچرخه سواری نمونه هایی از تمرینات با شدت متوسط هستند که می تواند برای تالاسمی ها مفید باشد. شنا و یوگا گزینه های مناسب دیگری می باشند.
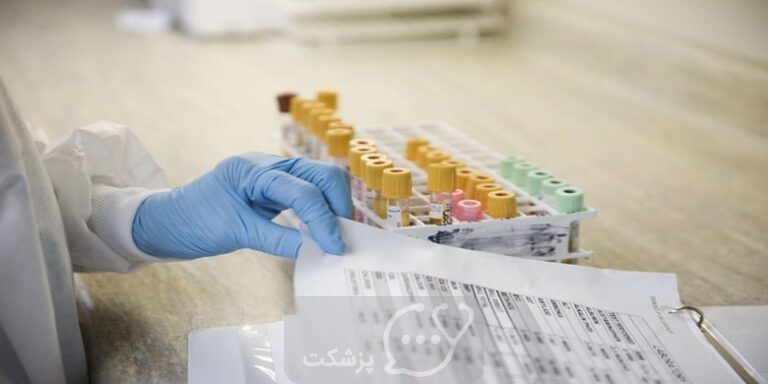
تشخیص تالاسمی
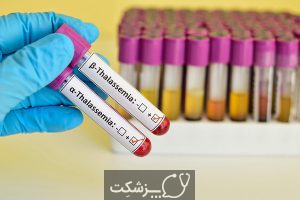
بیشتر کودکان مبتلا به تالاسمی متوسط تا شدید در دو سال اول زندگی خود علائم بیماری را بروز می دهند. در صورت مشکوک بودن پزشک به تالاسمی، او می تواند آزمایش خون را برای رد و یا تایید کردن بیماری تجویز کند. آزمایش خون می تواند تعداد گلبول های قرمز و ناهنجاری های موجود در اندازه، شکل یا رنگ آن ها را نشان دهد، همچنین آزمایش خون برای تجزیه و تحلیل DNA و تشخیص ژن های جهش یافته انجام می گیرد.
تست قبل از تولد
برای تشخیص ابتلا نوزاد به تالاسمی و حتی نوع بیماری می تواند قبل از تولد اقدام کرد.
آزمایشاتی که برای تشخیص تالاسمی در جنین استفاده می شوند، عبارتند از:
- نمونه برداری از پرزهای جفتی. این آزمایش معمولا در حدود هفته یازدهم بارداری انجام می شود و شامل نمونه برداری از قطعه ریز جفت می باشد.
- آمنیوسنتز. آمینوسنتز معمولاً در حدود هفته شانزدهم بارداری صورت می گیرد و شامل معاینه و نمونه گیری از مایعات اطراف جنین است.
عوارض تالاسمی
عوارض احتمالی این اختلال خونی عبارتند از:
- افزایش آهن در بدن. افراد مبتلا به تالاسمی، آهن زیادی را جذب می کنند. آهن بیش از حد می تواند به قلب، کبد و سیستم غدد درون ریز بیمار آسیب برساند.
- عفونت. در افراد مبتلا به تالاسمی، خطر ابتلا به عفونت وجود دارد. این خطر در افرادی که طحال خود را برداشته باشند، بیشتر دیده می شود.
در موارد تالاسمی شدید، عوارض زیر ممکن است رخ دهد:
- ناهنجاری های استخوانی. تالاسمی می تواند مغز استخوان بیمار را درگیر کرده و باعث پهن تر شدن استخوان های بیمار شود. در بین بیماران تالاسمی ناهنجاری های استخوان بیشتر در صورت و جمجمه فرد دیده می شود و حتی باعث ضعیف تر شدن استخوان ها شده و احتمال شکسته شدن آن ها را افزایش می دهد.
- طحال بزرگ شده. طحال به بدن بیمار کمک می کند تا با عفونت، مبارزه کند و سموم را از خون جدا کند. تالاسمی اغلب باعث کاهش تعداد گلبول های قرمز بدن و در نتیجه بزرگ تر شده طحال بیمار می شود.
طحال بزرگ شده می تواند کم خونی را بدتر کند و عمر گلبول های قرمز خون تزریق شده را کاهش دهد. اگر طحال بیمار خیلی بزرگ شود، پزشک ممکن است برای از بین بردن آن، عمل جراحی را پیشنهاد دهد.
- کاهش سرعت رشد. کم خونی می تواند رشد کودک را کند کرده و بلوغ را به تاخیر بیاندازد.
- مشکلات قلبی. نارسایی احتقانی قلب و ضربان قلب غیر طبیعی با تالاسمی شدید همراه است.
پیش آگهی تالاسمی
پیش آگهی، بیمار بستگی به نوع بیماری دارد. افرادی که مبتلا به فرم خفیف یا جزئی هستند، می توانند به زندگی عادی خود ادامه دهند. در موارد شدید، نارسایی قلبی یک عارضه مهم است. عوارض دیگر شامل بیماری کبد، رشد غیر طبیعی اسکلت و مشکلات غدد درون ریز است. پزشک می تواند در مورد پیش آگهی بیمار، اطلاعات بیشتری به او بدهد.
امید به زندگی
این یک بیماری جدی است که می تواند در صورت عدم درمان، عوارض جدی به همراه داشته باشد. اگرچه مشخص کردن امید به زندگی دقیق دشوار می باشد، اما قاعده کلی این است که هرچه بیماری شدیدتر باشد، تالاسمی می تواند کشنده تر و خطرناک تر باشد. براساس برخی تحقیقات، مبتلایان به بتا تالاسمی نوع شدید به طور معمول در سن 30 سالگی می میرند. طول عمر کوتاه این بیماران مربوط به آهن اضافی است که در نهایت می تواند روی اندام بیمار تأثیر منفی بگذارد. محققان در حال بررسی آزمایشات ژنتیکی و همچنین ژن درمانی هستند. در آینده، ژن درمانی ممکن است بتواند هموگلوبین را دوباره فعال کند و جهش های ژن غیر طبیعی را در بدن از بین ببرد.
تالاسمی و بارداری
تالاسمی همچنین نگرانی های مختلفی را در رابطه با بارداری ایجاد می کند. این اختلال بر رشد اندام تولید مثل زنان تأثیر می گذارد. به همین دلیل، زنان مبتلا به تالاسمی ممکن است با مشکلات باروری روبرو شوند. سطح آهن زنان باید با دقت کنترل شود.
بارداری عوامل خطر زیر را در زنان مبتلا به تالاسمی به همراه دارد:
- دیابت بارداری
- کم کاری تیروئید
- نیاز به تزریق خون
- بیماری های قلبی
- کاهش تراکم استخوان
- خطر بروز عفونت در کودکان
درمان تالاسمی
انواع خفیف این بیماری نیازی به درمان ندارد.
اما برای تالاسمی های متوسط تا شدید، درمان ها زیر امکان پذیر می باشند:
- تزریق مکرر خون. افراد مبتلا به انواع شدیدتر، اغلب نیاز به تزریق خون مکرر و احتمالاً هر چند هفته یکبار دارند ،. با گذشت زمان، تزریق خون باعث ایجاد آهن اضافی در خون بیمار می شود که می تواند به قلب، کبد و اندام های دیگر آسیب برساند.
- شلی تراپی. شلی تراپی، به منظور از بین بردن آهن اضافی در خون بیمار انجام می گیرد. از بین بردن آهن اضافی برای سلامتی بیمار ضروری است. حتی ممکن است بیمار نیاز به مصرف دارو داشته باشد.
- پیوند سلول های بنیادی. پیوند سلول های بنیادی و یا پیوند مغز استخوان می تواند گزینه درمان دیگری برای این افراد باشد. این روش شامل تزریق سلول های بنیادی از یک اهدا کننده مانند خواهر و یا برادر بیمار به بدن او می باشد.
سبک زندگی و دارو خانگی تالاسمی
بیماران مبتلا به تالاسمی می توانند با رعایت برنامه درمانی و استفاده از عادات زندگی سالم، بیماری خود را تا حد ممکن مدیریت کنند. برخی از این راهکار ها، عبارتند از:
از مصرف آهن اضافی خودداری کنند. این بیماران بهتر است جزء در مواردی که پزشک توصیه می کند در بقیه موارد از مصرف ویتامین یا مکمل های دیگری که حاوی آهن هستند پرهیز کند.
یک رژیم غذایی سالم داشته باشند. رژیم غذایی سالم می تواند به بیمار کمک کند تا احساس بهتری داشته باشد و انرژی خودش را تقویت کند. پزشک ممکن است مصرف یک مکمل اسید فولیک را پیشنهاد دهد. رژیم غذایی کم چرب و گیاهی، برای اکثر افراد از جمله افرادی که به تالاسمی مبتلا هستند بهترین گزینه انتخابی می باشد. با این وجود، در افرادی که سطح آهن بالایی دارند بهتر است مصرف غذاهای غنی از آهن، مانند ماهی، گوشت، غلات غنی شده، نان و آب میوه ها پرهیز کنند.
برای حفظ سلامت استخوان ها، رژیم غذایی بیمار باید حاوی کلسیم و ویتامین D کافی باشد.
از ابتلا به عفونت ها خودداری شود. بیماری برای پیشگیری از ابتلا به هر نوع عفونتی باید مرتباً دستان خودش را شسته و از افراد بیمار دوری کند. این امر به ویژه در بیمارانی که طحال خود را برداشته اند، بسیار مهم است. همچنین بیمار برای جلوگیری از ابتلا به مننژیت، ذات الریه و هپاتیت B سالانه نیاز به واکسن آنفولانزا دارد و در صورت مشاهده علائم آن باید سریعا به پزشک مراجعه کند.
پیشگیری تالاسمی
در بیشتر موارد، بیمار نمی تواند از تالاسمی پیشگیری کند. اگر مبتلا و یا ناقل تالاسمی هستید و قصد فرزنددار شدن دارید، برای پیشگیری از تولد کودکان مبتلا به تالاسمی با مشاور ژنتیک مشورت کنید. برخی از آزمایشات ژنتیکی در مراحل اولیه تشکیل جنین، می توانند جهش های ژنتیکی را تشخیص دهند. این آزمایش ها می توانند به والدینی که تالاسمی دارند یا حامل ژن هموگلوبین معیوب هستند، کمک کنند تا نوزادان سالمی داشته باشند. آزمایشات ژنتیکی، شامل بازیابی تخم های بالغ و لقاح آن ها با اسپرم در یک محیط آزمایشگاهی است. تخمک ها برای ژن های معیوب آزمایش می شوند و فقط، آن هایی که نقص ژنتیکی ندارند وارد رحم می شوند.
آمادگی برای مراجعه به پزشک
افراد مبتلا به انواع تالاسمی متوسط تا شدید معمولاً در دو سال اول زندگی یا شیرخوارگی تشخیص داده می شوند. اگر در نوزاد یا کودک خود برخی از علائم و نشانه های تالاسمی را مشاهده کرده اید، به پزشک یا متخصص کودکان مراجعه کنید، وی ممکن است بیمار را به پزشک متخصص در اختلالات خونی (هماتولوژیست) ارجاع دهد. برای آمادگی بیشتر، هنگام مراجعه به پزشک بهتر است لیستی از علائم فرزند خودتان و تمام اطلاعات و سابقه پزشکی خانوادگی کودک تهیه کنید و نام تمام داروها، ویتامین ها و مکمل های دیگری که کودک مصرف می کند را بنویسید.
برای تالاسمی، برخی از سؤالاتی که باید از پزشک بپرسید، عبارتند از:
- آیا علل دیگری برای علائم من وجود دارد؟
- محتمل ترین علت علائم فرزند من چیست؟
- چه نوع آزمایشاتی لازم است، صورت گیرند؟
- چه روش های درمانی را پیشنهاد می کنید؟
- بیشترین عوارض جانبی هر روش درمانی کدام است؟
- آیا مواد چاپی وجود دارد که بتوانم از آن ها استفاده کنم ؟ چه وب سایتهایی را پیشنهاد می کنید؟
- آیا محدودیت های رژیم غذایی وجود دارد، که باید رعایت شوند و یا مکمل های غذایی خاصی را توصیه می کنید؟
احتمالاً پزشک سؤالاتی خواهد پرسید، از جمله:
- علائم چقدر شدید هستند؟
- آیا علائم همیشه وجود دارد یا به طور موقت بروز می کنند؟
- فکر می کنید چه عواملی باعث بهتر و یا بدتر شدن بیماری می شوند؟
![[doctor_data type='name']](https://pezeshket.com/wp-content/uploads/2025/11/48c01e79-441a-4135-b67a-f0ec34d41141.webp)